Принципы диагностики и лечения
негоспитальных пневмоний у детей
Ю.Г. Антипкин, академик АМН
Украины, д.м.н., профессор, В.Ф. Лапшин, д.м.н., профессор, Т.Р. Уманец,
к.м.н., Институт педиатрии, акушерства и гинекологии АМН Украины, г. Киев
Пневмония остается одним из распространенных
заболеваний детского возраста. Этому способствуют иммунологическая,
функциональная и анатомическая незрелость организма ребенка, а также широкий
диапазон возбудителей заболевания.
Эпидемиологические исследования последнего
десятилетия свидетельствуют о явной возрастной зависимости частоты
встречаемости пневмонии в детском возрасте. Так, по данным зарубежных
исследователей, пневмония диагностируется приблизительно у 20 из 1000 детей
первого года жизни, у 34-40 из 1000 детей дошкольного возраста, а в школьном и
подростковом возрасте ее частота снижается до 10 случаев на 1000 детей.
Показатели заболеваемости детей пневмонией в странах СНГ, в том числе и в
Украине, колеблются от 4 до 20 случаев на 1000 детей в возрасте от месяца до 15
лет. Среди всех госпитализированных по поводу острой пневмонии новорожденные
составляют менее 1%, дети в возрасте от 1 до 12 мес –
29%, от года до 5 лет – 50%, а старше 5 лет – 20%.
Актуальность данной проблемы обусловлена не только
высоким уровнем заболеваемости, но и весомым уровнем летальности у детей.
Группой экспертов ВОЗ установлено, что в настоящее время около 75% всей
зарегистрированной детской смертности приходится на шесть основных патологий,
при этом 1/3 детей в возрасте до 5 лет умирают от острых респираторных
заболеваний (ОРЗ) и связанных с ними пневмоний. В Украине пневмония занимает
3-е место в структуре детской смертности. Это в меньшей степени относится к
внебольничным пневмониям – заболеваниям, возникающим в обычных условиях жизни
ребенка, тем не менее и они нередко приводят к смерти.
По данным некоторых исследователей, частота смерти детей от внебольничных
пневмоний (вместе с гриппом) составляет в среднем 13,1 на 100 тыс. детского населения. Причем погибают в основном дети раннего
возраста (11,3 на 100 тыс. детей, родившихся живыми), а также дети и подростки
с нарушениями противоинфекционной защиты.
В течение последних 10 лет в изучении проблемы
пневмонии произошли значительные изменения, которые коснулись различных
аспектов заболевания: термина пневмонии, классификационных основ болезни,
спектра и методов идентификации наиболее часто встречающихся современных
пневмотропных возбудителей, распространенности их антибиотикорезистентности,
подходов к терапии.
Анализируя определение пневмонии, данное в
современной отечественной и зарубежной литературе, следует отметить
значительную вариабельность формулировки. Так, в соответствии с Приказом МЗ
Украины № 18 от 13.01.2005 «Об утверждении протоколов предоставления медицинской
помощи детям по специальности «Детская пульмонология», «пневмония – это
неспецифическое воспаление легочной ткани, в основе которого лежат инфекционный
токсикоз, дыхательная недостаточность, водно-электролитные и прочие
метаболические нарушения с патологическими сдвигами во всех органах и системах
детского организма». В данном определении отсутствует указание на наличие
характерных рентгенологических изменений. Согласно принятой в России
классификации пневмония у детей определяется как острое инфекционное
заболевание легочной паренхимы, диагностируемое по синдрому дыхательных
расстройств и/или физикальным данным при наличии очаговых и инфильтративных
изменений на рентгенограмме. Именно рентгенологические признаки и являются
дискуссионным вопросом в формулировке пневмонии.
При постановке диагноза пневмонии эксперты ВОЗ
рекомендуют основываться исключительно на патогномоничных клинических признаках
с обязательной оценкой степени тахипноэ. Наличие рентгенологических признаков
пневмонии (по мнению экспертов ВОЗ) с высокой долей
вероятности свидетельствует о бактериальной этиологии легочного процесса и
позволяет исключить другие поражения нижних дыхательных путей, вызываемые
респираторными вирусами.
Однако большинство авторов рассматривают
инфильтративные изменения на рентгенограмме как золотой стандарт в диагностике
пневмоний у взрослых и детей.
В настоящее время педиатрам рекомендуется
использовать классификацию, которая при формировании диагноза предусматривает
указание происхождения пневмонии, клинико-рентгенологической формы, локализации
процесса, тяжести, наличия осложнений, характера течения (табл. 1).


Для практикующего педиатра важно также различать
«типичные» формы (с четким, гомогенного вида, очагом или инфильтратом на
рентгенограмме) и «атипичные» (с негомогенными, не
имеющими четких границ изменениями). Обсуждая вопросы классификации пневмонии,
следует отметить и вариантность определения данных форм. В настоящее время к
«атипичным» необходимо относить микоплазменные, хламидийные, легионеллезные и
другие пневмонии, вызываемые внутриклеточными возбудителями.
До настоящего времени в педиатрии практически
отсутствуют и четко разработанные критерии тяжести заболевания. С современных
позиций тяжесть пневмонии должна отождествляться с наличием или отсутствием
осложнений, что представляется более целесообразным и надежным.
Сейчас уже не вызывает сомнения, что острая
пневмония обусловлена инфекционными агентами и относится к группе
полиэтиологических заболеваний. Современная этиологическая структура
внебольничных пневмоний предствлена в таблице 2.

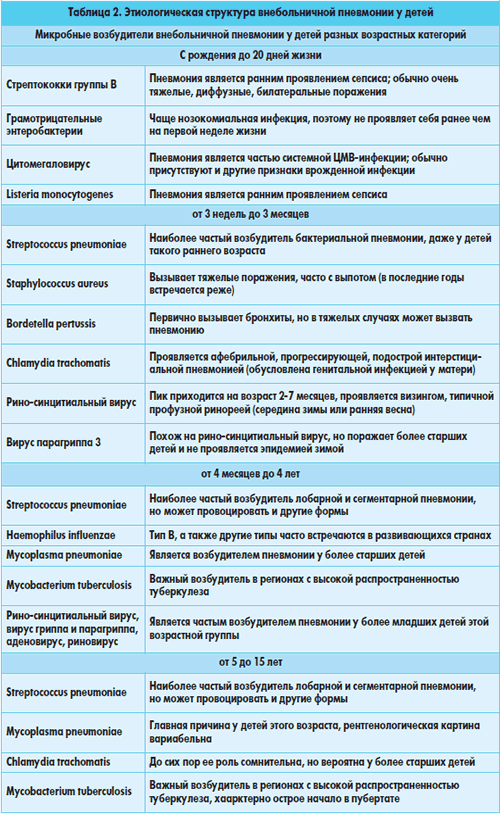
Спектр возбудителей внебольничной пневмонии у
детей имеет возрастные особенности. Наиболее частыми из них являются вирусы
(респираторно-синцитиальный (РС-вирус), вирусы гриппа А
или В, вирус парагриппа, аденовирус, риновирус, вирус кори), атипичная флора
(Micoplasma pneumoniae, Chlamydia trachomatis и Chlamydia pneumoniae),
бактериальные возбудители (S. pneumoniae, M. tuberculosis, S. aureus, H.
influenzae типа В, H. influenzae, не относящиеся к типу В). Как правило, вирус
кори, H. influenzae, не относящиеся к типу В, и S.
aureus наиболее часто вызывают пневмонию у детей в развивающихся странах.
Пневмококк является наиболее распространенным возбудителем этого заболевания у
школьников и подростков, а пневмонии, вызванные H. influenzae типа В, распространены в тех регионах, где вакцинация против
гемофильной инфекции еще широко не распространена. Наиболее типичным считается
наличие смешанной инфекции, роль которой возрастает до 41% у детей, требующих
госпитализации.
Дискуссионным является вопрос об этиологической
роли вирусной инфекции. Наличие первичной вирусной пневмонии у детей многими
исследователями подвергается сомнению. Соласно другой точке зрения, помимо
самостоятельной этиологической значимости, респираторно-вирусная инфекция
является у детей, особенно раннего возраста, практически обязательным фоном для
развития бактериального воспаления, на что указывала еще основатель
отечественной детской пульмонологии профессор Ю.Ф. Домбровская.
Ключевыми моментами в
диагностике внебольничной пневмонии у детей являются анамнестические данные
(количество дней пребывания на дому, контакт с больными острыми респираторными
инфекциями, наличие госпитализаций, иммунизационный статус, использование
антибиотиков, предшествующие путешествия); данные объективного осмотра
(термометрия, наличие респираторных симптомов, физикальные изменения); данные
лабораторного исследования (гемограмма, C-реактивный белок, бактериологическое
обследование, включая бактериоскопию, ПЦР-диагностика, экспресс-диагностика на
наличие антигенов респираторных вирусов, серологическая диагностика); рентгендиагностика (табл. 3).

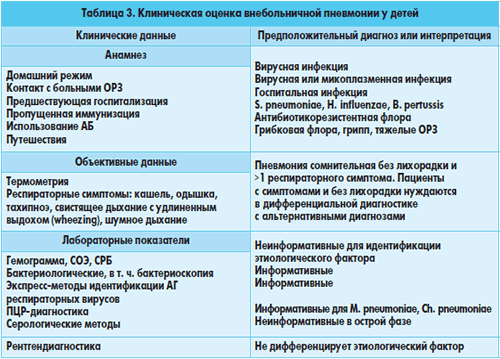
Диагностика пневмонии затруднена редкостью
классических патогномоничных признаков, описываемых в учебниках. Лихорадка,
одышка, кашель, хрипы в легких часто встречаются и при других ОРЗ. Заподозрить
пневмонию помогает наличие легко распознаваемых признаков, имеющих высокую
специфичность и чувствительность (до 95%). Строгими предикторами пневмонии у
детей являются:
· температура выше 38,0° С более трех дней;
· цианоз и наличие более
чем одного из следующих признаков респираторного дистресса:
– одышка >60 в 1 мин у детей до 2 мес; >50 в
возрасте 2-12 мес; >40 у детей от года до 5 лет; и >30 у детей старше 5
лет (по рекомендациям экспертов ВОЗ) при отсутствии признаков бронхиальной
обструкции;
– кашель;
– «игра крыльев носа» (у
маленьких детей);
· локальные хрипы и/или
укорочение перкуторного звука;
· асимметрия влажных
хрипов.
Эти признаки используются экспертами ВОЗ в
программах по борьбе с пневмониями.
Критерием диагноза является также наличие
характерных изменений инфильтративного характера на рентгенограммах органов
грудной клетки, выполненных в задне-передней и боковой
проекциях. Предположение диагноза пневмонии, тем более его клинико-рентгенологическое
обоснование, является показанием к немедленному введению первой дозы
антибиотика и определению места лечения пациента. Обобщая многолетний опыт по
лечению внебольничных пневмоний у детей, можно рекомендовать следующий алгоритм
действий педиатра/семейного врача при выявлении пациента с подозрением на
острую пневмонию (рис.).

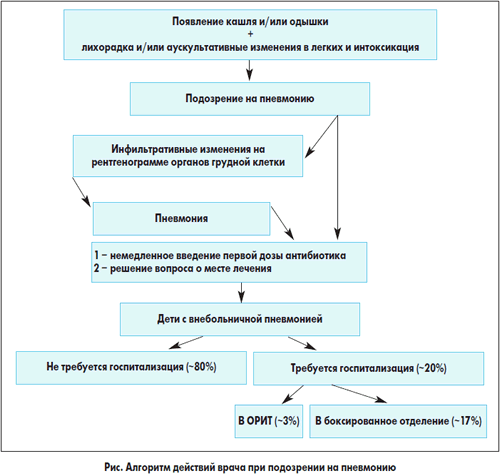
Правильный выбор места лечения – это один из
важнейших моментов оказания медицинской помощи, определяющий прогноз
заболевания. В настоящее время уже очевидно, что предложенное в 90-х годах XX
века в терапевтической практике деление всех больных внебольничной пневмонией
на не нуждающихся в госпитализации и нуждающихся в ней оправдало себя. Причем
среди больных, нуждающихся в госпитализации, особо выделяются те, которых
необходимо направить в отделение реанимации и интенсивной терапии (ОРИТ).
К модифицирующим факторам риска неблагоприятного
исхода, обусловливающим необходимость обязательной госпитализации детей при
подозрении на внебольничную пневмонию или установленном диагнозе вне
зависимости от ее тяжести, относятся:
1. Возраст ребенка менее
2 мес вне зависимости от тяжести и распространенности
процесса.
2. Возраст ребенка до 3
лет при лобарном характере поражения легких.
3. Возраст детей до 5 лет
при поражении более чем одной доли легкого.
4. Наличие тяжелой
энцефалопатии любого генеза.
5. Наличие внутриутробной
инфекции у детей первого года жизни.
6. Врожденные пороки
развития, особенно – пороки сердца.
7. Хронические
заболевания легких, включая бронхиальную астму, заболевания сердечно-сосудистой
системы, почек (нефриты), сахарный диабет, онкогематологические заболевания.
8. Компрометированный иммунный статус (длительное лечение
глюкокортикоидами, цитостатиками).
9. Социально
неблагополучная семья.
10. Плохие
социально-бытовые условия проживания (общежития, поселения беженцев,
вынужденных переселенцев и т. п.).
11. Отсутствие
гарантированного выполнения лечебных мероприятий в домашних условиях
(религиозные воззрения родителей и т. п.).
Прямым показанием для госпитализации детей в ОРИТ
является подозрение на пневмонию или установленный диагноз пневмонии при
наличии у ребенка следующих симптомов:
– одышка свыше 60 дых. дв. в 1 мин для детей первого
года жизни и свыше 50 в 1 мин для детей старше года;
– втяжение межреберий,
яремной ямки при дыхании;
– стонущее дыхание,
нарушение ритма дыхания (апноэ, гастип-дыхание);
– признаки острой
сердечно-сосудистой недостаточности;
– некупируемая
гипертермия;
– нарушение сознания,
судороги;
– развитие легочных
осложнений.
Только после начала антибактериальной терапии и
определения места лечения следует сосредоточить усилия на этиологической
диагностике.
Этиологический диагноз (вирусная, бактериальная
или смешанная флора) в современных условиях устанавливается не более чем в 50%
случаев и всегда значительно запаздывает. Поскольку большинство пневмоний у
детей вызывается возбудителями, обычно вегетирующими в дыхательных путях, их
обнаружение в мокроте и назофарингеальном секрете не говорит об их
этиологической роли. Обнаруженные микроорганизмы считают этиологическим агентом
острой пневмонии только в том случае, если их удается выявить бактериологически
(включая бактериоскопию) и иммунологически, используя серологические тесты, ИФА
и др., которые позволяют определять антигены этих микроорганизмов или антитела
к ним. Индикация вируса свидетельствует лишь о наличии соответствующей инфекции
безотносительно к ее роли в развитии пневмонии. Методы ПЦР-диагностики столь
чувствительны, что выявляют обычную флору дыхательных путей. Обнаружение
IgM-антител к хламидиям и микоплазме имеет диагностическое значение, однако на
первой неделе пневмонии, вызванной микоплазмой, они часто отсутствуют.
Следует подчеркнуть, что лейкоцитарная формула,
СОЭ, уровень СРБ, рентгенологическая картина не помогают дифференцировать
бактериальную или вирусную этиологию заболевания. В любом случае этиологический
диагноз пневмонии требует времени, так что выбор стартовой терапии проводится
эмпирически с учетом вероятности того или иного возбудителя при данной форме
пневмонии в этой возрастной группе.
Отечественные рекомендации, представленные в
таблице 4, построены с учетом как возраста ребенка,
так и формы пневмонии и незначительно отличаются от зарубежных – в них учтены
различия, касающиеся чувствительности флоры. При их использовании быстрый
(24-36 ч) эффект от лечения наступает в 85-90% случаев, при неэффективности
стартового препарата переходят на альтернативные. Если
нет уверенности в отношении этиологии, можно использовать препарат или
комбинацию двух препаратов с более широким спектром действия.

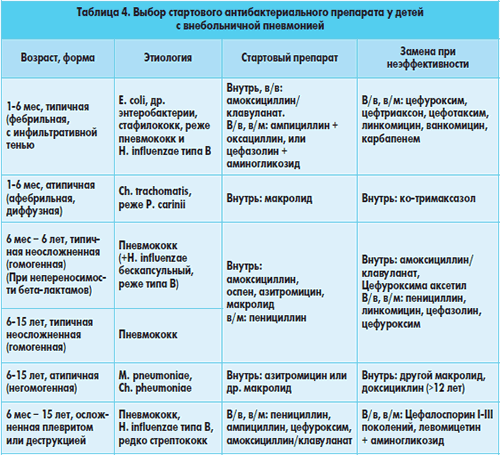
При неосложненных типичных пневмониях используют
препараты для перорального применения – амоксициллин, амоксициллин/клавуланат,
цефуроксима аксетил, действующие как на пневмококки, так и на гемофильную палочку.
Феноксиметилпенициллин-бензатин и цефалоспорины I поколения подавляют только
кокковую флору, поэтому их лучше применять у более старших
детей.
При атипичных пневмониях препаратами выбора служат
макролиды. Поскольку они действуют и на кокковую флору, эти средства можно
использовать у лиц с аллергией на β-лактамы,
однако их широкое применение нежелательно из-за стимуляции ими лекарственной
устойчивости флоры.
У детей старше 12 лет и в крайне тяжелых случаях у
пациентов более младшего возраста при резистентности
энтеробациллярной, синегнойной и атипичной флоры используют фторхинолоны. При
анаэробных процессах применяют метронидазол, при процессах грибковой этиологии
– флуконазол, кетоконазол.
При осложненной пневмонии лечение начинают с
парентеральных препаратов, заменяя их на препараты для
перорального приема после наступления положительного эффекта (ступенчатый
метод).
Дозы антибактериальных препаратов, используемые
для лечения пневмонии, обычно подбираются в соответствии с рекомендациями
производителей. С учетом возможности повышения устойчивости пневмококка
оправданно назначение пенициллинов – как обычных, так и защищенных – в дозах
порядка 100 мг/кг/сут, при которых их уровень в тканях в несколько раз превысит
МПК даже резистентных штаммов.
Оценка эффективности лечения проводится через 24,
36 и 48 ч лечения. О неэффективности терапии и высоком риске неблагоприятного
прогноза заболевания следует говорить, когда в течение ближайших 24-48 ч
отмечаются:
– нарастание дыхательной
недостаточности, снижение отношения PaO2 к FiO2;
– падение систолического
давления, что свидетельствует о развитии инфекционного шока;
– увеличение размера
пневмонической инфильтрации более чем на 50% по сравнению с исходными данными;
– появление иных
признаков органной недостаточности.
Именно в этих случаях показан переход на
альтернативные препараты и усиление функциональной поддержки органов и систем.
Наоборот, стабилизация состояния в течение первых
24-48 ч от начала терапии и некоторый регресс рентгенологических изменений и
гомеостатических нарушений на 3-5-е сутки терапии свидетельствуют об успешности
выбранной тактики лечения.
В случае ступенчатой терапии переход на
пероральный прием антибактериальных препаратов показан:
– при стойкой
нормализации температуры;
– уменьшении
одышки и кашля;
– снижении
лейкоцитоза и нейтрофилеза в крови.
При отсутствии положительной
динамики в течение 3-5 (максимально – 7) дней терапии, затяжном течении,
торпидности к проводимой терапии необходимо расширить круг обследования в плане
как выявления необычных возбудителей (C. psittaci, Ps. aeruginosa, Leptospira,
Coxiella burneti), так и обнаружения других заболеваний, таких как
рентгеннегативное инородное тело в бронхах, муковисцидоз, дефицит
α1-антитрипсина, синдром Картагенера, селективный иммунодефицит IgA,
облитерирующий бронхиолит и др. В этих случаях становится целесообразным проведение серологической диагностики,
бронхоскопии, микроскопического и бактериологического исследования аспирата
бронхиального содержимого, компьютерной томографии и других специальных методов
исследования.
Длительность лечения нетяжелых пневмоний
составляет 5-7 дней, осложненных форм – 10-14 (2-3 дня после падения
температуры).
При лечении тяжелых, угрожающих жизни пневмоний у
детей признано абсолютно обязательным применение двух методов лечения –
антибактериальной и иммунозаместительной терапии иммуноглобулинами для
внутривенного введения.
С учетом имеющихся данных по диагностике и лечению
внебольничных пневмоний у детей, опирающихся строго на факты доказательной
медицины, в настоящее время в практической деятельности педиатрам следует
придерживаться клинических рекомендаций, представленных в таблице 5.


Информация: газета "Здоровье Украины"
www.health-ua.com
